いのちの現場
2023/04/05
【透析医療とSDGs #2】治療法の選択肢―これからの持続可能な透析医療とは
- インタビュー
- 血液透析
- メディカル事業
目次
SDGsの採択を契機として “持続可能な社会” の実現が目指されるようになった今、「透析医療」の領域において求められることとは何か――このシリーズでは、東京女子医科大学 特任教授の土谷 健先生をお招きし、医療従事者と装置開発を担うメーカー、それぞれの立場から “持続可能な透析医療” について共に考えていきます。
前編では、持続可能性の観点からみた透析医療を取り巻く環境問題・働き方の課題について、詳しくお聞きしました。後編となる今回は、透析治療の “選択肢”の課題、そして今後望まれる透析医療のあり方についてお話をお伺いします。
土谷 健先生:東京女子医科大学 血液浄化療法科 特任教授。第67回日本透析医学会学術集会・総会 会長を務めるなど、日本の透析・腎疾患領域の医療をリードしている。 日機装株式会社 竹内 聡氏:メディカル事業本部 メディカル技術センター 技術部所属。主に透析装置のソフトウェア開発を担当している。 (※所属・肩書は取材当時のものです) |
透析医療と “治療の選択肢”
 土谷先生
土谷先生
土谷先生:後編で取り上げたいのはSDGsの「3.すべての人に健康と福祉を」に紐づく、“医療” の本質のお話です。
血液透析は病気によって損なわれた腎臓の機能を代替する大切な治療ですが、健康な腎臓の働きを完全にカバーできるものではなく、治療でカバーできるのは、毒素を抜くという観点からは、その1割程度に過ぎないとされています。
そのため、本来腎臓が担う「身体に溜まった老廃物や余分な水分の排出」を十分に行うには、血液透析と併せて多量の服薬も行う必要があります。また腎機能が完全でないために、どれだけ患者さまが治療や規則正しい生活を頑張ってくださっても、身体にかゆみがでたり骨が脆くなったり、動脈硬化の進みが早まったりと、さまざまな合併症も起こってしまう可能性もあります。
ただでさえ大きなこれらの負担ですが、最近では透析治療の導入年齢が高齢化し、70代くらいで透析を始められる患者さまも多くいらっしゃいますから……週3回通院しなくてはいけないという治療の性質も含め、患者さまが治療を続けることの大変さはより大きなものになってきていると言えます。
――現時点で、そうした患者さまの負担という課題に対する対処法や、血液透析に代わる治療法などはあるのでしょうか。
土谷先生:腎臓の機能を肩代わりする腎代替療法には、血液透析の他に「腹膜透析」や「腎臓移植」という選択肢もあります。
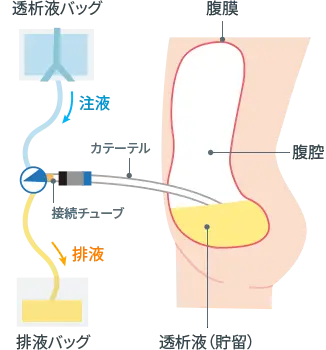
「腹膜透析」は、透析液をお腹の中に入れ、内臓の表面を覆う膜(腹膜)を通して血液中の老廃物や余分な水分を透析液に移す形で腎臓の機能を代替する療法です。「24時間かけて透析を行うため血圧の変化が少なく身体に優しい」「治療自体は自宅で行えて通院は月に一回程度でよい」といった特徴があります。
また新しい腎臓を移植して機能を回復させる「腎臓移植」では、本来の腎機能の50%程度を代替できるため、透析治療と比べて合併症のリスクを抑えることが可能です。さらに体内の免疫反応を抑えるお薬さえ服用いただければ、当面は生活上の制約や、負担の大きい透析治療を受けることなく暮らせるようになります。
――そうした選択肢があるにもかかわらず、日本において選択される治療法が血液透析に偏っているのはなぜなのでしょうか。
土谷先生:「透析治療をどこでも、快適に受けていただけるように」という方向性で国や医療従事者の尽力により血液透析が全国各地に普及し、その通院先の選択肢の幅広さから患者さまにとって最も通院ストレスの少ない療法になった、という点が一つの大きな要因でしょう。これに対して、腎臓移植の手術や腹膜透析に対応できる施設や医療従事者は数が限られてしまっているのです。
また腹膜透析は「透析液の出し入れを1日に数回自分で行わなければならない」「お腹に透析液を入れることによる違和感や圧迫感がある」、腎臓移植については「臓器移植や臓器提供に対する抵抗感がある」「ドナーが不足している」など、他にもさまざまな要因が考えられますね。
腎代替療法の中で血液透析を選択される患者さまは全体のおおよそ95%にまで及んでいるのが現状で、現在は、このアンバランスを少しでも是正していくべきとの考え方が広まってきています。
――土谷先生に解説いただいた “治療の選択肢”の課題に関して、日機装として取り組んでいる内容はありますか。

日機装 前田:SDMの考え方が広まる中で、先生方がさまざまな治療法を患者さまにご紹介される際の一つのきっかけを作れるよう、情報提供に取り組んでいます。現在は、腎代替療法の選択肢をご紹介する冊子を制作し、実際に先生方にもご活用いただいています。
治療の選択肢を広げることに私たちが直接寄与するのはなかなか難しいものですが、メーカーが果たせる一つの役目として、今後もこういった情報発信は続けていきたいところです。
日機装 竹内:また発生頻度の高い治療中のトラブルの一つである血圧低下を事前に予測できる機能を透析装置に搭載するなど、モニタリング機能の強化により、「血液低下のリスクを少しでも抑える」「治療中のQOL(Quality of Life)を高める」といった観点から患者さまの負担軽減を目指す取り組みも継続して行っています。
“守りの医療”だからこそ、納得した治療を提供したい

――患者さまにより良い透析医療を提供できるよう、現在医療現場ではどのような取り組みや工夫が行われているのでしょうか?
土谷先生:まずは快適に血液透析を受けていただくために、通院をサポートしたり、食事の方法や服薬の管理といった生活面でのサポートを栄養士や薬剤師と協力して行ったりしています。
またこれまでは男性も女性も同じ部屋で血液透析を受けるのが当たり前でしたが、少しでもリラックスして治療に臨んでもらえるよう、男女で治療スペースやフロアを切り分ける施設も登場しています。患者さまの気持ちのケアやプライバシーへの配慮に対する意識も、高まってきていますね。
また血液透析以外の治療法も選択できるようにするという観点では、国と医療従事者で連携しながら取り組みが進められています。
例えば、2020年4月には厚生労働省による診療報酬の改定が行われ、施設が「腹膜透析や腎臓移植についての丁寧な情報提供や手術に積極的に取り組むこと」が評価されるようになりました。この改定やSDMの普及を背景に、患者さまがそれぞれの治療方法をしっかりと理解し、ご自身に合ったものを選択できるようになることが期待されます。
さらに、近い将来には「CKM(保存的腎臓療法)」というものも新たな一つの選択肢になると想定されます。これは、患者さまが「腎代替療法を行わない」もしくは「透析治療を継続しない」ことを選択される場合に、症状や苦痛を軽減するために行われる緩和ケアを指すものです。
この療法に対して患者さまのご家族や社会からご理解をいただくために、現在はCKMを開始する基準や緩和ケアのあり方について、ガイドラインを作ろうという試みが進められています。
――患者さまが「腎代替療法(腎移植、腹膜透析、血液透析)を行うか、行わないか。行うのであればどれを選択するか」をご自身の意思で選ばれるような状況を目指されると。
土谷先生:そうですね。腎代替療法はあくまで本来あるべき腎臓の動きをカバーするもので、いわば “守りの医療” です。
特に透析治療は、治すことではなく同じ治療に取り組み続けることが目標になってしまうものですし、腎臓移植をした20年後に腎機能が保たれている確率は現状6〜7割と言われており、多くのケースではその後透析治療が必要になってしまいます。それが腎代替療法の宿命であり、難しさでもありますが……患者さまがそれぞれの治療法を理解し納得した上で選択できるように、丁寧に情報を提供し、患者さまと対話をするということを積み重ねていきたいと考えています。
「医療従事者と技術革新を支えるメーカーは、車の両輪」

――今までお話をお伺いしたような “持続可能な透析医療”が目指される中での、日機装としての今後の展望をお聞かせください。
日機装 前田:まずはメーカーとして、持続可能な透析医療に少しでも近づけていけるよう、廃棄物の問題を解決する新たな材料の発見・活用など、今ある課題に早急に取り組んでいかなければいけないと認識しております。
そして何より、患者さまに対する安心で安全な血液透析治療のご提供に貢献し続けられるように、取り組みを進めていきます。具体的にはモニタリングや自動化・省力化を叶える充実した機能を今後もご提供し、医療従事者の方々が患者さまと接することのできる時間を増やすこと、また光熱費などのコストを削減して透析施設の運営をサポートすることなどに努めていきたいと思っています。
日機装 竹内:そのための第一歩として、考えていきたいテーマが「AIの利活用」です。週3回各4時間の治療の中で、患者さまのデータ(治療データ、血液検査結果など)は大量に蓄積されていますから。これらを活かして、例えば医療従事者に対して透析装置が透析条件をご提案できるようにしたり、血圧が低下する前に透析装置のポンプを自動制御して血圧を安定させるなど、新しい治療のあり方を形にしていければと思っております。
――医療従事者のお立場から土谷先生が日機装に期待されることはありますか?
土谷先生:血液透析治療の歴史を振り返ると……ダイアライザーや血液回路の進化によって身体の中に溜まった悪い物質を選択的に、かつ効率よく排出できるようになって。また「治療に使われるお水が清潔でなければいけない」という気づきとそれを実現する技術の進展によって、合併症を大幅に減らすことができました。
こういった技術革新のために心血を注ぎ非常な努力を続けられてきたメーカーと私たち医療従事者は、まさに車の両輪であり、メーカーなしでは今の透析医療は成り立たないものだったと思っています。ぜひ今後も共に、そうした努力を続けていっていただければ嬉しく思います。

――それでは最後に、これからの透析医療がどうあるべきか、土谷先生のお考えをお聞かせください。
土谷先生:よい医療は、医療者のモチベーションや努力と、患者さまのご協力、お薬や医療機器の発展、そして国からの推進という各要素がうまく噛み合わないとあり得ないものです。
どれだけ医療者が力を尽くし、患者さまが非常な努力をされたとしても、予算がなければできないこともあるからこそ、社会的なコンセンサスを得るためにも環境や労働にまつわる課題の解決にしっかりと取り組んでいく必要があるでしょう。
また透析医療ほど患者さまに参加いただいて一緒になって進めていく医療も、他にはなかなかありませんから。患者さまにご協力をいただけるように、SDMや治療の負担軽減に向けた取り組みに力を尽くしていくべきなのだと思います。
――前編・後編にわたり、貴重なお話をありがとうございました。
ピックアップ記事
関連記事
-
 いのちの現場
いのちの現場
誰もが等しく医療にアクセスできる世界を。Unitaidが実現する、命を救うイノベーション
- インタビュー
2025/10/29
-
 いのちの現場
いのちの現場
【TICAD9レポート】持続可能な解決策とは?官民連携で挑む、アフリカにおける医療用酸素へのアクセス向上
- インダストリアル事業
- 技術開発
2025/10/27
-
 いのちの現場
いのちの現場
Green Dialysis(グリーンダイアリシス)とは?産学連携で挑む、持続可能な透析医療の実現
- インタビュー
- メディカル事業
- 血液透析
2025/09/29
-
 いのちの現場
いのちの現場
透析装置開発者が語る、グローバル視点のものづくり
- インタビュー
- メディカル事業
- 血液透析
2025/08/08








